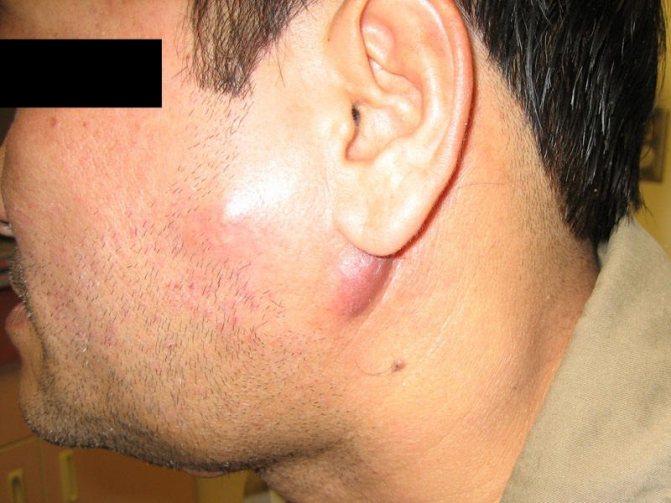
Воспаление лимфатических узлов обозначается в медицине как лимфаденит. Причиной такого воспаления, которое может протекать и в гнойной форме, чаще всего выступают стафилококки и стрептококки. Болезнетворные микроорганизмы проникают в регионарные лимфатические узы и вызывают там воспаление с образованием гноя. Чаще всего локализуется воспаление в пазу и в области подмышечной впадины.
Причины лимфаденита
Возбудителем болезни являются гноеродные микроорганизмы, которые из очагов гнойного воспаления (панариции, флегмоны и др.) проникают в лимфатические узлы. Происходит это путем непосредственного контакта с микроорганизмами, а также через кровь или лимфу.
Лимфаденит может быть гнойным или негнойным, а по длительности течения различают лимфаденит острый или хронический. Гнойно-воспалительный процесс может распространиться на одном лимфатическом узле, либо затрагивать близлежащие. При гнойном лимфадените характерно образование обширного очага нагноения в мягких тканях – аденофлегмона.
Симптомы
Наиболее распространенными симптомами лимфаденита выступает боль иногда очень сильная в очаге воспаления, повышение температуры тела. В поздней стадии заболевания можно отметить лейкоцитоз, озноб, флюктацию.
Однако у заболевания есть еще симптомы, которые находятся в прямой взаимосвязи с видами лимфаденита. Определим для начала 4 вида, которые и рассмотрим более подробно:
- Острый.
- Хронический.
- Специфический.
- Неспецифический.
Вот именно по ним и «пройдемся».
Виды лимфаденита
Лимфаденит бывает острый, хронический, специфический и неспецифический.
Главной причиной лимфаденита неспецифического являются стафилококки, стрептококки, реже другие гноеродные микробы и продукты распада тканей из первичных очагов инфекции. Первичными очагами являются гнойные раны, карбункулы, фурункулы, рожистые воспаления, тромбофлебиты, трофические язвы, остеомиелиты и др. Микробы и токсины попадают в лимфатические узлы контактными, гематогенными и лимфогенными путями. Также микробы могут проникнуть непосредственно в лимфатический узел при ранении. В этом случае лимфаденит является первичным заболеванием.
Попадание микробов в лимфатические узлы провоцирует воспалительный процесс, в результате которого может возникнуть геморрагический, серозный, фибринозный гнойный лимфаденит. Если не проводить лечение лимфаденита, болезнь может привести к необратимым процессам – некрозу, абсцедированию, ихорозному распаду лимфоузлов. На начальной стадии болезни происходит слущивание эндотелия, расширение синусов и возникает застойная гиперемия.
При простых лимфаденитах воспаление, как правило, не выходит за пределы лимфатической капсулы. Если же заболевание имеет деструктивную форму, воспалительный процесс может распространиться на окружающие ткани.
Неспецифический лимфаденит может быть острым или хроническим.
Острый неспецифический лимфаденит начинается с головной боли, увеличения лимфатических узлов, их болезненности. Также к симптомам лимфаденита относятся повышение температуры тела и общее недомогание. Если воспалительный процесс имеет не выраженный характер, то общее состояние больных мало страдает. Отмечается болезненность лимфатических узлов, увеличение их в размерах, уплотнение. При прогрессировании заболевания и переходе воспалительного процесса в деструктивную форму все симптомы лимфаденита усиливаются. Боли становятся резкими, а кожа над лимфоузлами гиперемирована.
При развитии аденофлегмоны общее состояние пациентов резко ухудшается. Сильно повышается температура тела, иногда до критических отметок, возникает тахикардия, озноб, сильная слабость, головные боли.
Неспецифический острый лимфаденит чреват развитием таких осложнений, как тромбофлебит, распространение гнойного процесса на клетчаточные пространства и метастатические очаги инфекции (лимфатические свищи, септикопиемия).
Хронический неспецифический лимфаденит у детей и взрослых может происходить от острого лимфаденита либо быть следствием рецидивирующих воспалительных заболеваний, таких как хронический тонзиллит, микротравмы, воспалительные процессы в зубах и т.д. Как правило, хронический лимфаденит крайне редко переходит в гнойную форму.
К симптомам лимфаденита хронического неспецифического относятся: увеличение и уплотнение лимфоузлов, которые длительное время остаются увеличенными и малоболезненными. Иногда возникают такие осложнения, как отеки, лимфостаз, слоновость, расстройство лимфообращения.
Причинами лимфаденита специфического преимущественно являются туберкулез, сифилис, актиномикоз, чума и другие заболевания. Так, например, наиболее часто можно встретить туберкулезный лимфаденит у детей в период первичного туберкулеза.
На острых стадиях специфического лимфаденита отмечается сильное повышение температуры тела, увеличение лимфоузлов, симптомы интоксикации организма, воспалительно-некротические процессы в лимфоузлах.
О терапии
Лечением специфического гнойного лимфаденита занимается врач, выбор специализации которого зависит от места расположения воспалительного очага. Предварительно пациенту следует обратиться к участковому терапевту, который проведет диагностику и установит наличие гнойного процесса. Зачастую требуется консультация доктора-инфекциониста и/или онколога. Обширный характер течения нарушения гнойного вида не обходится без оперативного вмешательства.
Первичное действие во время терапии заключается в устранении скопившегося гноя, что позволит остановить его разрушающее действие на окружающие лимфоузел ткани и органы. Хирург вскрывает очаг поражения, вычищает его и дренирует полость.
Лечение лимфаденита, сопровождающегося выделением гноя, не обойдется только оперативным вмешательством. Терапия должна включать в себя медикаментозную схему лечения, состоящую из следующих препаратов:
- Антибактериальные средства, с помощью которых купируется патогенная микрофлора. Используются местные антисептики (к примеру, мазь Левомеколь), направленные на подавление инфекции. Наносить антибактериальный препарат следует согласно инструкции и непосредственно на очаг воспалительного процесса.
- Медикаменты против аллергии, такие как Тавегил, Супрастин или Зиртек. Предупреждают и останавливают аллергические реакции на действие инфекции, а также на принимаемые от заболевания препараты.
- Препараты с обезболивающим эффектом, помогающие купировать дискомфорт на пораженных лимфаденитом участках. Используются Анальгин, Седальгин, Нурофен или Пенталгин по схеме приема, установленной врачом.
- Лекарства с противовоспалительным эффектом (Дексаметазон). Основное направление действия препаратов – снятие отека, боли, устранение гиперемии и снижение повышенной температуры.
Препараты, составляющие схему терапии подбираются с учетом характера заболевания. При выявленной онкологии требуется дополнительное воздействие при помощи химиотерапии, которая направлена на купирование источника воспаления.
Медикаментозное лечение улучшает сопротивляемость к вирусам, инфекциям извне и сопровождается применением методов, повышающих иммунные ресурсы организма. Врач назначает прием витаминов и препаратов, стимулирующих иммунитет. Со стороны пациента желательно ведение здорового образа жизни и соблюдение элементарных правил гигиены.
В качестве альтернативы стандартному вскрытию воспалительного очага и медикаментов назначаются специальные физиопроцедуры, помогающие справиться с лимфаденитом гнойного типа:
- гальванизация;
- лечение посредством УВЧ;
- воздействие лазера.
С помощью такого воздействия можно улучшить циркуляционную способность лимфатических узлов и системы кровеносных сосудов, что в свою очередь приведет к улучшению процесса тканевого восстановления. Воздействие физиотерапии противопоказано при наличии онкологических заболеваний.
Лечение лимфоузлов народными средствами
Предыдущая запись
Что такое элефантиаз, возможные причины и лечение слоновости ног
Следующая запись
Лечение лимфаденита
Метод лечения лимфаденита острого неспецифического зависит от тяжести процесса. На начальных стадиях применяют преимущественно консервативное лечение. Для пораженного органа показан полный покой, УВЧ-лечение и адекватное лечение очага инфекции (дренирование гнойника, своевременное вскрытие абсцессов и флегмон, вскрытие гнойный затеков). Пациенту назначают лечение антибиотиками. Гнойные лимфадениты преимущественно лечат хирургическим путем: вскрывают аденофлегмоны, абсцессы, гной удаляют, а раны дренируют.
Лечение лимфаденита хронического неспецифического направлено на ликвидацию основного заболевания, которое и спровоцировало лимфаденит.
Специфический лимфаденит лечат в зависимости от характера поражения лимфоузлов и выраженности туберкулезных изменений в органах. Если процесс имеет активный характер, пациенту назначают препараты первого ряда: стрептомицин, тубазид в сочетании с этионамидом, ПАСК, пиразинамидом, протионамидом, этамбутолом. Лечение лимфаденита специфического длительное (до полутора лет). При выраженном гнойном процессе пациенту назначают антибиотикотерапию.
Диагностика
Методика обследования заболевания
Вначале врач осматривает пациента, пальпирует зоны, на которые жалуется больной, проводит сбор анамнеза. Эти действия помогают поставить диагноз.
Затем для выявления причины заболевания проводятся анализы:
- Анализ крови. Обследование выявляет признаки и оценивает выраженность воспаления. Исследование может показать увеличение лейкоцитов (инфекция), нейтрофилов (бактерии), лимфоцитов (вирусы) и другие показатели.
- УЗИ показывает размер, структуру, расположение лимфоузла. Исследование диагностирует осложнения и очаг инфекции во внутренних органах.
- Если в патологический процесс вовлечена жировая ткань, забрюшинное пространство, то для уточнения, подтверждения диагноза выполняется рентген и биопсия.
К рентгенологическому обследованию относится обзор грудной клетки и живота для выявления групп воспаленных узлов, определение поражения костной ткани. Вместо рентгена, используется и компьютерная томография.
Биопсия — инвазивное обследование, которое назначается при подозрениях:
- увеличение лимфоузла произошло из-за опухоли
- хронический лимфаденит
- специфический гнойный процесс
- отсутствие эффекта от проводимого лечения
Пункция выполняется в стерильных условиях под местным или общим наркозом.
Что нужно для установки диагноза
Диагностика воспаления в лимфатическом узле начинается со сбора жалоб и истории развития заболевания. Очень важно уточнить наличие уже существующих или только перенесенных вирусных и бактериальных инфекционных заболеваний, простуды, гриппа, ангины, отита и других. Так же необходимо сообщить о травмах, укусах и царапинах, которые могли нанести домашние животные.
После опроса врач обычно приступает к осмотру и ощупыванию пораженных лимфатических узлов, оценивает количество, плотность, болезненность, подвижность относительно кожи и друг друга. Чаще всего для постановки диагноза острый неспецифический лимфаденит этого бывает достаточно. В более сложных диагностических случаях может потребоваться пункция или биопсия узла.
При подозрении на специфическое поражение используют диагностические методики выявления конкретных заболеваний. Так при возможном туберкулезном лимфадените делают пробы Манту, Перке, обязательны рентгенологический снимок органов грудной клетке и пункция узла с микроскопическим исследованием содержимого.
Для диагностики сифилитической инфекции используют современные серологические реакции, для анализа берут кровь из вены и мазок из половых путей. Вообще при появлении увеличения паховых узлов кроме как о лимфадените, необходимо помнить о различных онкологических заболеваниях органов малого таза, особенно у мужчин, для которых паховая лимфаденопатия может стать одним из первых признаков рака простаты.
Источники инфекции при лимфадените
Лимфатические узлы располагаются в организме скоплениями, которые собирают лимфу от определенных участков тела и внутренних органов. В зависимости от того, какая группа лимфоузлов оказалась вовлеченной в патологический процесс можно судить о том, где находится источник инфекции.
Например, подчелюстной лимфаденит развивается в результате инфекций уха, горла, носовой и ротовой полости, в том числе при кариесе и других стоматологических заболеваний.
Подмышечный лимфаденит будет ответом на инфекции в тканях верхней конечности, грудной клетки (в частности туберкулезная инфекция) и молочной железы (мастит).
Паховый лимфаденит развивается при попадании в него микроорганизмов из следующих источников: нижняя конечность, органы малого таза, поясничная область. Обычно при локализованном очаге инфекции развивается одностороннее поражение лимфоузла, однако при распространении инфекции по организму может развиваться и двусторонний лимфаденит. Кроме того при туберкулезе, актиномикозе и других поражениях ткани легкого может развиваться специфический лимфаденит легких, в этом случае поражаются внутригрудные легочные и внелегочные узлы.
Лечение лимфоузлов в домашних условиях
Домашние средства могут применяться только вместе с терапией, назначенной специалистом. Их используют для поднятия иммунитета, снятия отека и воспаления, при условии, что это разрешил врач.
Отвары
Черника полезна для иммунитета. Ее ягоды заливают водой в пропорции 1 к 4 и оставляют на час. Пьют по 4 чайных ложки дважды в день.
Могут помочь снять воспаление цветки крапивы. 5 ложек высушенных цветков заливают литром кипящей воды и настаивают 2 часа. Процеженный настой пьют по полстакана утром и вечером.
Благодаря своим целебным свойствам одуванчик широко используется в народной медицине. При воспалении лимфоузлов применяют отвар из его листьев. На 4 части воды берется 1 часть листьев одуванчика. Принимают по 50 мл за полчаса до еды трижды в день.
Настойки
Для повышения иммунитета применяют настойку эхинацеи. На полстакана воды идет от 20 до 40 капель настойки. Принимают внутрь 1-2 раза в день.
Эхинацея обладает также обеззараживающими свойствами, поэтому ее настойка полезна и для компрессов. Она разводится в соотношении один к двум. Компресс накладывают на всю ночь.
Полоскания
Полезные свойства у чая из ромашки, календулы и мяты. Его принимают как питье, так и для полоскания горла 3-4 раза в день.
Полоскать горло также можно раствором соды с солью. По половине чайной ложки каждого средства растворяют в стакане горячей воды. Дают остыть и используют несколько раз в день.
Компрессы
Если нет гнойного воспаления, то можно использовать компрессы с димексидом. Его разбавляют пополам водой. Компрессом пользуются два раза в день по 15 минут.
Распространен компресс из чистотела. Листья обдают кипятком и прикладывают на пораженный участок. Держат полчаса. Повторяют 3 раза в день.
Мази
Благодаря своим антисептическим свойствам, ихтиоловая мазь может применяться при лечении воспаления лимфоузлов. Мазь накладывают на воспаленный участок несколько раз в день.
Можно ли вылечить навсегда?
Как лечить воспаление лимфоузлов, должен определять только врач. Немалую роль играет то, от чего возникла эта болезнь, и ее тип. Нужно помнить, что не вылеченная до конца острая форма может преобразоваться в хронический лимфаденит. Поэтому важно обратиться к доктору и соблюдать назначенное лечение, чтобы избавиться от этой болезни навсегда.
При хронической форме заболевания особое внимание нужно уделять профилактике: поддерживать и восстанавливать иммунитет.
Терапевтические методы
Лечение лимфаденита всегда проводится в комплексе. Оно должно быть направлено как на устранение самого воспаления, так и на первичное заболевание, ставшее причиной его появления.
Медикаментозная терапия
Чтобы снять воспаление лимфоузлов и вылечить первопричину заболевания, врач назначает антибиотики, противовоспалительные и болеутоляющие средства, а также иммуномодуляторы. Также могут быть назначены противогрибковые и противотуберкулезные средства.
Физиотерапевтические процедуры
Физиотерапия помогает улучшить самочувствие больного, сократить воспалительный процесс и восстановить пораженные ткани. Для лечения этого заболевания лимфоузлов врач назначает следующие физиопроцедуры: УВЧ, лазер и гальванизация.
Лечение хирургическим путем
Оперативное лечение требуется при усилении воспаления. Хирургическим путем удаляют гнойное содержимое и отмершие ткани. Вмешательство проводится под местной анестезией. На неделю устанавливают дренаж.